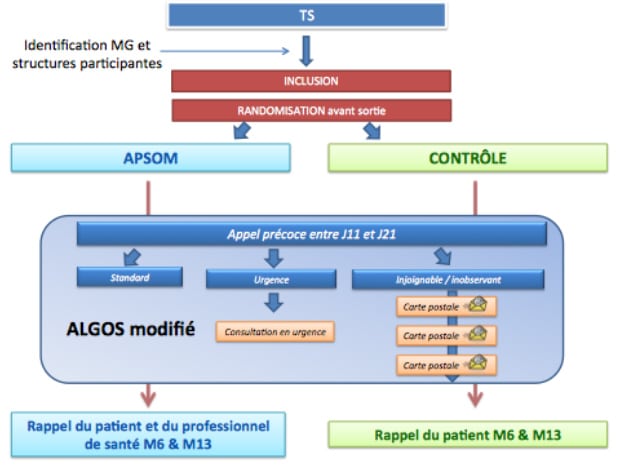
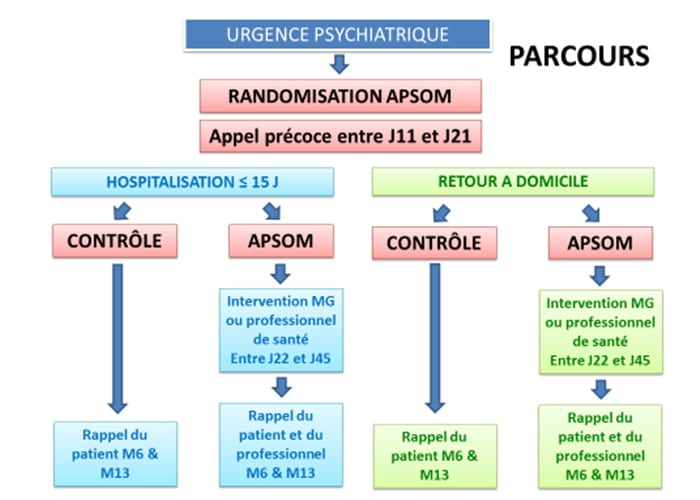
Dans les DOM, les comportements suicidaires offrent un tableau contrasté, avec un taux de décès par suicide très variables d’un DOM à l’autre, inférieur à celui de la métropole dans certains DOM. Les données très parcellaires dont nous disposons rapportent que les Tentatives de Suicide surviendraient à la même fréquence d’un DOM à l’autre et entre les DOM et la métropole. La population des sujets faisant des Tentatives de Suicide dans les DOM est mal connue (Baromètre Santé 2014 encours). La prise en charge de ces patients est hétérogène, compliquée par un suivi d’aval difficile, en raison du manque de psychiatres et psychologues en cabinet, de la surcharge de travail dans les Centres Médico-Psychologiques, et la densité faible des médecins généralistes (MG). La mise en place d’un système de veille impliquant les acteurs de soins primaires ne peut donc que contribuer (1) à mieux connaître la population des sujets faisant une TS, et (2) à structurer leur prise en charge.
Nous savons que les populations antillaise, guyanaise et réunionnaise présentent de nombreux facteurs de risque de conduites suicidaires. Le facteur de risque le plus important dans la survenue à la fois des pensées suicidaires et des TS est le fait d’avoir subi des violences (sexuelles mais aussi non sexuelles) (Beck et al., 2011). D’après une étude sur les violences subies dans les différents espaces de vie en Martinique (Elizabeth Brown & Isabelle Widmer, 2007), les femmes vivant en Martinique subissent beaucoup plus souvent des agressions sexuelles de la part de leur conjoint ou partenaire que celles qui vivent dans l’hexagone ou à La Réunion (7,6 % vs 0,8 % et 1,3 %). Par ailleurs, la privation d’argent par le conjoint pour les besoins de la vie quotidienne a été beaucoup plus souvent déclarée en Martinique que dans l’hexagone : 6,8 % vs 1,2 %.
D’autres facteurs associés aux pensées suicidaires et/ou aux TS sont d’ordre socio-économique : le fait de vivre seul, la situation de chômage, et un faible niveau de revenu (Beck et al, 2011). D’après l’INSEE (Insee, Enquête Emploi DOM 2012), la situation de chômage est plus importante dans les DOM, notamment chez les femmes (22,6 % en Martinique) par rapport aux hommes (19,2 % en Martinique). Les plus touchés par le chômage sont encore les jeunes actifs avec un taux de chômage de l’ordre d’une personne sur deux (47 % des moins de 30 ans en Martinique, plus de 50% des 18-24 ans en Guadeloupe). La famille monoparentale induit un faible niveau de revenu associé à un isolement. Aux Antilles-Guyane, la monoparentalité est trois fois plus importante qu’en France métropolitaine. Dans les départements français d’Amérique, il s’agit majoritairement de jeunes femmes célibataires sans activité professionnelle (INSEE, recensement de la population 2006 – exploitations complémentaires).